2月17日,是徐嘉(化名)出院的日子,也是她入院的日子。
这天下午,在连续两次新冠病毒核酸检测为阴性后,她从武汉客厅方舱医院出院。回家后,吃完母亲煮的羊肉火锅、洗了个澡,还没来得及好好睡上一觉,电话响起——她出院前一天做的第三次核酸检测出结果了,阳性。
于是,出院2个多小时后,她再度回到方舱医院。
截至3月10日10时,全国累计80924人确诊感染新冠肺炎,其中59982人治愈出院。2月以来,国内多地出现患者出院后核酸检测复查呈阳性的现象(以下简称“复阳”)。
在江苏徐州,两位患者出院后,小区居民以鲜花相迎,不料两天后,两人核酸复查为阳性,再度入院,小区也被封。在天津,一名患者出院16天后复查阳性,再次入院,两次核酸均转为阴性,3天后出院。在广东,14%的出院患者出现“复阳”——广东省疾控中心副主任宋铁2月25日在发布会上通报这一数据。

武汉多家定点医院的医生告诉澎湃新闻, 相当一部分“复阳”患者实则是核酸检测误差引起的“假阴性”,此外,患者体内病毒未完全清除,出院后免疫力下降,都可能导致“复阳”。
亦有数位受访专家表示, 有患者始终无法产生抗体,导致多次“复阳”。而“新冠”也不排除发展成慢性携带的可能,这样它的致病性也会变弱。
3月初发布的第七版新冠肺炎诊疗方案增加了抗体检测,用于确诊和疑似病例排查。多位一线医生建议将其纳入出院标准,以减少“复阳”。也有受访医生提议,对出院标准中的肺部影像指标进行量化,进一步减少误判。
“监测发现, 复阳患者没有再发生传染别人的现象。”国家卫健委医政医管局监察专员郭燕红2月28日表示,对新冠病毒的致病机理、疾病全貌和病程特点,还有待加深认识。
“复阳”谜局
徐嘉至今想不明白,病毒是怎么找上她的。
感到不适是在1月22日。她先是乏力、咳嗽,之后开始发热,去武汉天佑医院做了CT,显示右下肺少许感染,医生开药后让她回家隔离。4天后复查,病情加重,变成了双肺感染,部分呈磨玻璃样改变。她开始到医院排队输液、预约核酸检测。
2月7日,因核酸检测阳性,她住进了武汉客厅方舱医院。
在方舱医院里,徐嘉眼见着病友们从病恹恹变得乐观,精神状态越来越好。有人追热门剧,有人跟着护士跳广场舞,大家相互鼓励、打气,让她觉得温暖。
住院后,徐嘉做了两次核酸检测,都是阴性。2月16日做了第三次。当天,主治医师和她视频面诊,说她两次核酸阴性、肺部炎症明显吸收,加上连续几天没有发烧,符合第五版诊疗方案中的出院标准。她又惊又喜。
2月17日,徐嘉和病友、护士话别,还在朋友圈晒出一张和护士的合照,照片里,她笑容灿烂。
没想到,出院2个多小时后,她被告知第三次核酸为阳性,要马上回医院。护士见她回来了,说:“真不知道欢迎还是不欢迎你……”
她一夜难眠。第二天做了第四次核酸检测,心里祈祷着上次阳性只是意外,但她很快失望了。而家人原本居家隔离,只差2天观察期满,因她这次短暂的出院,都被送到学校重新隔离14天。
徐嘉自己也开始感觉不适,头晕乏力,高烧,几天后转到金银潭医院。好在输液后,病情得到控制。
3月5日,徐嘉第二次出院。这次,她没有回家,而是被送到一所学校的隔离点观察——这是3月4日国家卫健委发布的《新冠肺炎诊疗方案(试行第七版)》中的增补要求。
2月19日发布的第六版诊疗方案首次提出,患者出院后建议进行14天“自我健康状况监测”,出院第2周、第4周到医院复诊,而第七版强化为14天“隔离管理和健康状况监测”。
这一变化,源于国内多地出现的复阳现象。
受访专家认为,所谓“复阳”人群中相当一部分是“假阴性”,患者体内病毒并未清除,只是出院前核酸检测未检出。
中央赴湖北指导组专家组成员童朝晖也在接受央视采访时表示,复阳跟检测核酸不太稳定有关,有试剂盒的问题,也有采样的问题,全国复阳比例大概为0.1%,在可控范围之内。
此外,“复阳”也可能是体内检测出病毒片段或者死病毒,“这不代表患者尚未治愈或病情反复。”武汉同济医院感染科副主任郭威告诉澎湃新闻,目前已知的复阳患者很少有症状,“复发”是极少数。
武汉大学中南医院重症医学科主任彭志勇发现, 复阳患者的共性之一是,出院时肺部好转、基本正常,但免疫系统被病毒侵害后未完全恢复,淋巴细胞的数量、绝对值等比正常水平低20%-30%,导致病毒“又起来了”。
该院影像科主任徐海波也认为,复阳与患者的免疫力相关。影像科副主任张笑春向澎湃新闻补充说,免疫力下降容易出现病情反复,体内病毒量再次增加,但复阳现象的病理机制还有待论证。
溯源“假阴性”
核酸检测一直被视为新冠肺炎确诊和出院的主要标准。采样方式包括咽拭子、肛拭子、痰和支气管肺泡灌洗液等。最常用的是咽拭子,包括鼻咽拭子、口咽拭子。
采口咽拭子是将棉签伸到患者咽喉深处提取分泌物,采集过程中,患者易出现咳嗽、呕吐反应,采集难度比较大。

钟南山团队与沈阳自动化研究所团队合作,在病区进行机器人试验。3月8日,团队首次为确诊阳性病人进行机器人咽拭子采样试验。
采鼻咽拭子则需要深入鼻腔深处,受人为干扰比较小,能获得更足量的标本,但患者会不太舒适,甚至鼻腔出血。
武汉大学人民医院检验科主任李艳介绍,新冠病毒主要位于肺、气管、支气管等下呼吸道部位,而鼻咽和口咽在上呼吸道。发病早期上呼吸道有一些病毒,晚期比较少,鼻咽可能有病毒残留,但不一定能采到。
武汉同济医院感染科副主任郭威告诉澎湃新闻,根据临床观察,鼻咽拭子阳性率稍高于口咽拭子,因此他所在的医院倾向于采鼻咽拭子,但也会考虑患者的需求。
多位临床医生介绍,患者病毒载量的多少、病毒分布位置,试剂盒质量、采样操作方法、样本质量、检测、技术人员水平等,都会影响核酸检测结果。
中国医学科学院院长王辰院士2月5日接受央视采访时提到,核酸检测只有30%-50%的阳性率,有很多假阴性的新冠病人,临床症状严重,核酸检测却没检测出来。
44位连续两次核酸阴性的医护感染者中,26人第三次核酸转为阳性——这是武汉大学人民医院呼吸与危重症医学科医生张旃的研究发现。张旃认为,这可能是试剂盒问题导致假阴性,或是病人在好转过程中,病毒载量下降,出现间断排毒的情况,可能造成间断期阴性、排毒时阳性的结果。为此,她建议,连续三次核酸阴性才能出院。
武汉一家定点医院的神经内科医生王伟(化名)发现,只采一个部位的咽拭子,很容易出现假阴性。他遇到过一个病人,查了12次咽拭子,都是阴性,第13次查尿液,变成了阳性。
为提高诊断精度,第六版诊疗方案中,核酸检测增加了“痰、鼻咽拭子等”呼吸道标本,建议尽可能留取痰液。第七版诊疗方案中,强调做核酸检测,下呼吸道标本(痰或气道抽取物)更准确。
王伟告诉澎湃新闻,他所在医院“前期口咽做的多,现在口咽、尿液、痰液都要做”。
据了解,一些医院还通过连续多次采样,采肛拭子(粪便),使用不同批次的试剂盒等方式,提高核酸检测准确性。
张笑春解释, 核酸检测需要病毒达到基本量才能测出来,相比上呼吸道,下呼吸道中的病毒含量更高,因此不管检测几次,从上呼吸道取样都可能出现假阴性。此外,有的患者上呼吸道的病毒量高,有的患者消化道的病毒量高,采样部位不同,核酸检测的结果也可能不同。
郭威建议,在国家诊疗方案的基础上,各地应该依据自身医疗资源、病患情况,灵活应对。一些复阳率高的地区,两次咽拭子之外,可以再增加肛拭子检测,三次为阴性才能出院。
出院标准争议
核酸检测外,肺部影像是另一项重要的出院指标。此前的诊疗标准中要求,患者出院前,肺部炎症“明显吸收”——第六版和第七版调整为“急性渗出性病变明显改善”。
“明显吸收,是指吸收到什么程度?”武汉大学人民医院一名放射科医生告诉澎湃新闻,不同的人吸收肺部炎症的能力不同,有的人需要很长时间。没有客观标准和量化指标,诊断就主要靠医生的经验。
王伟透露, 他所在医院2月份床位紧张,为加快周转、提高收治能力,病人只要达到出院标准,都被放出院了。
“你不让他出院,其他的患者谁来救助?需要多方面权衡。”一位受访医生对澎湃新闻说,早期患者多,诊疗标准中“明显吸收”“明显改善”给予医生一定的灵活性。
但王伟发现,他所在医院的患者出院时,有的还在吸氧、走路都费劲,有的症状很明显、需要治疗,有的患者肺部在他看来没有明显好转。“出院标准太宽泛了。”他觉得。
这就导致,有的出院病人的临床症状比新入院的轻症病人还要重。若他们出院前的核酸检测为“假阴性”,“复阳”的风险会很大。
王伟接诊过从其他定点医院出院的病人,由于“没完全好就被放出去了”,出院后症状加重,再次入院。
不过,到2月下旬,病人减少,他们医院开始延长部分病人的住院时间。
另一位受访医生表示,现在,他所在医院会让一些使用过激素、年龄大、恢复慢的病人晚点出院,多观察一段时间,避免出院后“复阳”。
张笑春告诉记者,医院执行的标准比国家诊疗方案中的更细化。以她所在的中南医院为例,现在要求患者急性炎症完全吸收、连续5次核酸阴性才能出院。
据《南方周末》报道,广东省为了方便一线医生衡量和判断肺部情况,将出院标准中规定的肺部炎症“明显吸收”量化为至少恢复50%。
但张笑春认为,影像上不好定量,每个人体质不同,有的肺部病变恢复50%,不会出问题,有的恢复90%也有可能还会反复,需要结合其他指标综合判断。
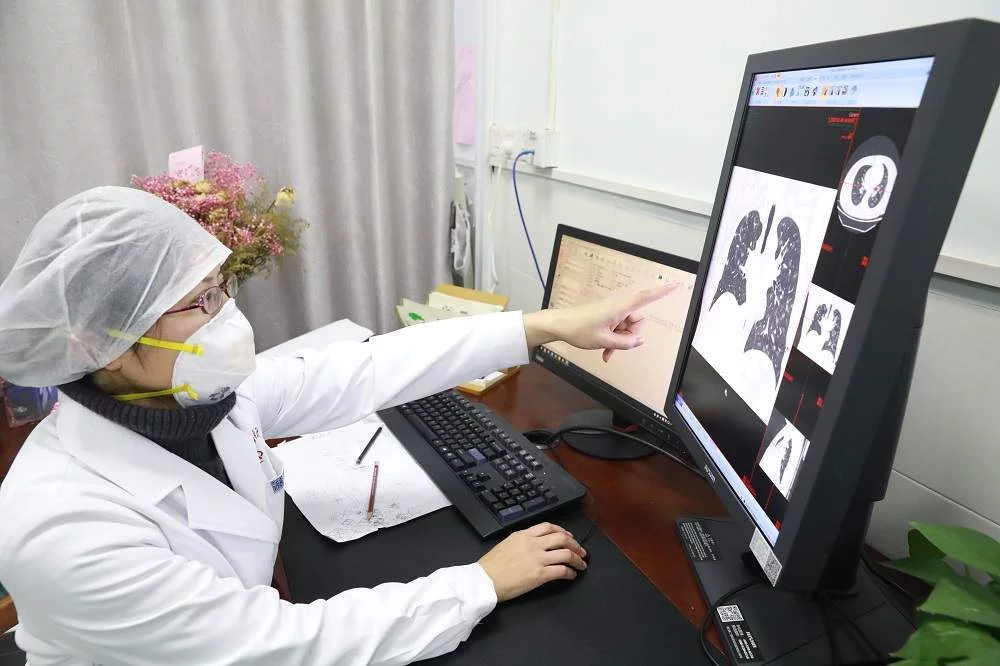
张笑春 人民日报客户端 图
添加“抗体检测”
3月4日发布的第七版诊疗标准中,首次加入了抗体检测。
确诊标准中新增:血清新冠病毒特异性IgM抗体和IgG抗体阳性;IgG抗体由阴性转为阳性或恢复期较急性期4倍及以上增高。疑似病例排除需满足:连续两次新冠病毒核酸检测阴性(采样时间至少间隔24小时),且发病7天后IgM和IgG抗体仍为阴性。
患者感染病毒后,体内一般会产生IgM和IgG抗体。IgM抗体是人体感染病毒后最早出现的抗体,一般感染后3-5天后产生,提示新近发生感染,可用于感染的早期诊断,疾病康复后很快消失。
IgG抗体是具有保护性的抗体,感染病毒后2周开始产生,持续时间较长,有可能终生携带,表示已经感染过病毒。IgG数值越高,表示抗体越多,对病毒的抵御能力越强。
通过抗体检测可以判断体内是否出现了新冠病毒抗体。武汉大学人民医院检验科主任李艳向澎湃新闻介绍,IgM和IgG抗体均为阴性,表示没有感染,或感染了未产生抗体;均为阳性,表示新近感染过,体内还有病毒;IgM是阴性、IgG是阳性,表示患者在康复期,已产生抗体,是最安全的。
李艳说,他们医院起初是被感染的医生做抗体检测的志愿者,每三天抽一次血,观察抗体检测的规律,医生们很愿意参加。评估结果也挺好,目前已经开始在入院病人的筛查中使用。
与核酸检测相比,抗体检测采样方便,只需抽血,十几分钟出结果;而且,只要血液中有病毒,就可以检测出来,受其他因素的干扰比较小,可以弥补核酸检测的不足,对病人免疫力的评估和诊断都有帮助。
一些医院也开始对出院患者使用抗体检测,避免核酸假阴性现象。
3月3日,武汉市江岸方舱医院接到市防疫指挥部通知,为减少病情复发,达到“零回头”目标,将对所有拟出院患者抽血加做病毒抗体检测,确保病人完全康复出院。
李艳解释,IgG大于IgM数值的4倍,说明患者产生了很强的抗体,恢复得非常好,再加上两次核酸阴性,“(出院)一点问题没有。”
对部分复阳患者做抗体检测后,李艳发现,他们基本都有抗体,但数值不高,免疫力相对较弱。
“现在到了疫情中晚期,隐性感染过的病人应该已经产生抗体了,可以对新入院病人都做抗体检测,排查一下。”李艳建议。
张笑春也建议,抗体检测的敏感性达到了核酸检测敏感性的前提下,可以将抗体检测纳入出院标准,但是不能要求必须满足抗体检测阳性的标准,因为有少数患者可能无法产生抗体。
她认为,加上抗体检测后,5条出院标准中患者满足4条,就可以出院。
不过,目前抗体检测技术尚未成熟,试剂盒刚研制出来不久,还有待改进。此外,每个人产生抗体的时间、数量不同,诊疗方案中很难给出绝对的答案。
慢性携带的可能
“复阳”有无可能是患者出院后被二次感染?
香港大学李嘉诚医学院生物医学学院教授金冬雁在接受《财经》采访时说,康复者马上再感染,有违病毒学和免疫学基本原理。人体对抗病毒靠免疫反应,免疫反应产生后再遇到病毒会被激发,不会在短时间内迅速消退。至少6个月、一年内不会再受感染。
“从SARS的经验来看,绝大数人都能产生抗体,可以持续一段时间,但不排除有的人出院时还没产生抗体,出院之后病情反复。”郭威向澎湃新闻分析。
个人年龄、饮食习惯、睡眠、身体状况等会影响免疫力,进而影响抗体的产生。医生往往会建议病人吃鸡蛋、喝牛奶,补充维生素、高质量蛋白质,提高免疫力。
但李艳发现,有的病人临床恢复得很好,5次核酸都是阳性,就是不产生抗体。
她的一位同事,50多岁,和妻子都感染一个月了,核酸检测为阳性,没有临床症状,肺部只有很少阴影,一直没有测出抗体。两人每天吃10粒维生素、补充高蛋白营养,年纪轻一些的妻子终于出现抗体了,但同事自己还没有。
“ 这个病毒有点诡异,有人不产生抗体,但会发病;也有人不产生抗体,但无任何临床症状。”李艳说,病人如果其他指标都符合出院标准,但是不产生抗体,现在也不会让他出院。
张笑春同事的经历更波折。这位同事30多岁,2月前感染了新冠病毒,住院一周左右,肺部炎症吸收干净,两次核酸检测阴性,无临床症状,出院了。
出院20天后,核酸复查为阳性,被送到隔离点隔离,期间也没有任何临床症状,几天后复查,转为了阴性。等到14天隔离期快满时,复查又变成了阳性,“搞得大家很郁闷,不知道该怎么办。只能让他在隔离点住着,直到核酸连续为阴性,或者检测到抗体。”
张笑春说,不产生抗体或者产生抗体比较晚的患者,出院后,一旦免疫力下降,无法抵御病毒,就容易出现病情反复,体内病毒量增加,这时候,再做核酸复查,很可能会复阳。
张笑春强调,病情反复不能算作“复发”,但“同一种病毒反复,也可能有传染性”。
为避免患者病情反复传染人,第六版和第七版诊疗方案中,均提出出院患者隔离,并进行健康监测。
3月3日,北京大学和中科院的两位研究员在《国家科学评论》上发表论文,称新冠病毒已产生了149个突变点,并演化出两个亚型,两个亚型表现出很大的差异。同一时间,《印度教徒报》报道,澳大利亚联邦科学与工业研究组织表示新冠病毒正在发生变异。巴西研究人员也发现,国内2例确诊病例,一例与德国发现的病毒、一例与英国发现的病毒相似。
目前国内关于新冠病毒是否发生变异,尚无定论。军队前方专家组组长、解放军总医院呼吸科专家刘又宁在央视节目中说,“从临床上来看,看不出病毒已经有变异了。”
郭威担心,现在有研究显示新冠病毒有两种型别,患者出院后,若体内抗体无法抵抗另一变异病毒的侵袭,可能会再次感染。
此外,新冠病毒是否将发展成慢性携带病毒,也引人关注。
2月19日,王辰院士接受《新闻1+1》采访时提到,SARS病毒的传播性和致病性都很强,不易存活和持续传播,因为它要是把宿主杀死了,它自己也不在了。新冠病毒有可能会转成慢性,像流感一样长期存在,“这种可能性是完全存在的,对此我们要做好准备。”
张笑春持相同观点:新冠病毒可能会发展成慢性携带,像流感一样,和人类长期共存。这样病毒的传染性会越来越强,致病能力越来越差,患者症状轻或者没什么症状。
但郭威认为,新冠病毒被慢性携带的可能性不高,不过可能会有少量病毒附着在患者的鼻咽、口咽黏膜上,一般不发病,也不侵犯呼吸道黏膜。
另一位不愿具名的专家认为,不必过于恐慌新冠病毒慢性携带的可能性,以乙肝为例,全国1.2亿乙肝病毒携带者中,约90%的携带者不发病。
彭志勇觉得,病毒毒性越低,发展成慢性病的几率越高,“新冠病毒会不会变成慢性携带,现在(判断)还为时过早,有待观察。”
聚焦“复阳”传染性
“复阳”患者是否具有传染性,也是舆论聚焦的问题。
2月25日,在广州市政府新闻发布会上,广州市第八人民医院感染病中心ICU主任李粤平提到,从技术上,很难区分复阳患者体内是活病毒还是死病毒。不过他们的密切接触者全是阴性。这说明,复阳患者暂未出现传染现象。

针对患者复阳的情况,武汉大学中南医院影像科主任徐海波及其团队,对4名医护感染者进行研究,发现他们出院5到13天后核酸检测变为阳性;之后的4到5天内,做了3次核酸检测,都是阳性;换其他制造商的试剂盒再测一次,还是全部阳性。隔离期间,4人没有症状,肺部影像跟出院时一样,没和有呼吸道症状的人接触。其中3人出院后居家隔离,家属没被感染。由此,他认为,“一定比例的痊愈患者或许仍是病毒携带者。”这一研究成果2月27日在顶级医学期刊《美国医学协会杂志》上发表。
徐海波告诉澎湃新闻,复阳现象的病理机制尚不清,复阳患者是否具有传染性还需研究论证,首先需要排除检测不到位,或不同质的检测,造成的“假阴性”情况。
彭志勇遇到过的复阳患者,大多没什么临床症状,“其传染性还需要再观察,可能一段时间后才能有比较充分的结论。包括病人复阳之后会怎么样,也需要时间验证。”
郭威提示, 患者出院后应做好防护,戴口罩,注意卫生习惯,家人也做好防护,以降低传染的可能性。他认为,复阳患者体内可能残留病毒,但量不多,传染力也低一些,出院后到指定地点医学隔离14天,会进一步降低传染性。
目前,第七版诊疗方案中,建议患者出院后第二周、第四周复诊。郭威建议,患者出院后的复查实行分层,恢复得好的年轻人,按国家标准执行;用过激素、危重、老年患者等可以出院后第一周就去复诊,以更早识别复阳或病情反复的患者。
(编辑:鸣嫡)







 救命的医疗设备,如何沦为个人提款机?
救命的医疗设备,如何沦为个人提款机? 原价上千元“贵妇霜”网店卖不到百元
原价上千元“贵妇霜”网店卖不到百元 花20多万元就能买到“铁饭碗”?起底涉案金额超8000万元的特大招聘诈骗案
花20多万元就能买到“铁饭碗”?起底涉案金额超8000万元的特大招聘诈骗案 直播带货,热闹下的烦恼咋消除
直播带货,热闹下的烦恼咋消除